Cirugía Percutánea del antepié
La Academia de la Lengua asegura que el término juanete procede de Juan porque éste era antaño un nombre rústico y se atribuía a personas rústicas el ser juanetudas. Lo cierto es que esta deformidad del pie tan frecuente, sobre todo en mujeres, no distingue entre clases sociales, niveles de renta o niveles culturales, pero ese nombre tan curioso, juanetes, ya no se lo quita nadie. Siempre será mejor que hallux valgus, el nombre oficial que la ciencia médica asigna a la desviación hacia fuera (valgo o valgus en latín) del dedo gordo del pie (hallux, en la lengua de Roma).
Antes de hablarles de los juanetes y su tratamiento les proponemos la siguiente autoexploración: descálcense y observen la parte delantera de sus pies. Si su primer dedo, el gordo, es más corto, igual o más largo que el segundo, su pie es de tipo griego, cuadrado o egipcio, respectivamente. En este último caso, sus posibilidades de que se vaya desviando hacia fuera, es decir, de desarrollar un juanete, son mayores. Si tal cosa llegara a suceder, la cabeza o extremo del primer metatarsiano (el hueso que une el dedo gordo con el tarso) acabará quedando descubierta y abultará en el borde interno del pie; es este abultamiento al que denominamos juanete, pero si la deformidad avanza las consecuencias serán más complejas: la desviación del dedo gordo obligará a los dedos vecinos a despazarse y encogerse como una garra y aparecerá un dolor al apoyo del pie debido a una sobrecarga de su parte central, que obliga a la piel de la planta a endurecerse como una almohadilla natural. Esas durezas se denominan con otra palabreja médica, hiperqueratosis, y el dolor al apoyo recibe el no menos complicado de metatarsalgia. La deformidad en garra de los dedos, finalmente, puede hacerse fija y explicar los callos producidos por el roce con el calzado. Del mismo modo, el contínuo roce del juanete produce episodios de inflamación dolorosa del abultamiento. La existencia de la deformidad, el dolor o la dificultad para ponerse ciereto calzado, sobre todo femenino, son los motivos por los que los pacientes (las pacientes, generalmente) acuden a la consulta del traumatólogo en busca de una solución.
¿Por qué se producen los juanetes?
En torno a esta cuestión hay algunas creencias muy extendidas que no se ajustan a la realidad. Suele decirse que los juanetes son la consecuencia de llevar un calzado inadecuado: punta demasiado estrecha, tacón demasiado elevado, etc. Aunque es cierto que este tipo de calzado facilita su desarrollo, en la mayoría de los casos está condicionado por la carga genética: la hija de una mujer afectada de hallux valgus tiene muchas posibilidades de padecerlo también aunque utilice calzado correcto toda su vida. Un mal apoyo del pie, con caída hacia adentro (pie valgo o pronado) puede favorecer el desplazamiento del hallux hacia fuera. Algunas enfermedades reumáticas también producen la deformidad. El calzado estrecho puede ser responsable de roces, callosidades e inflamaciones, pero no de una configuración anatómica del antepie propicia a la aparición de un juanete.
¿Cuándo hay que tratar los juanetes?
En muchos casos se trata de un problema meramente cosmético: unos pies feos que además impiden ponerse zapatos elegantes y obligan a calzar otros menos considerados socialmente. Las indicaciones del tratamiento, sobre todo quirúrgico, son el dolor incapacitante o una deformidad tan grande que aunque no duela impida calzarse con normalidad.
¿En qué consiste el tratamiento?
En las fases iniciales del proceso, o en edades tempranas (existe una variedad juvenil) hay que intentar un tratamiento conservador, es decir, no operatorio, a base de utilizar calzado adecuado, plantillas, férulas nocturnas o dispositivos de almohadillamiento y separación.
Los traumatólogos de ARTROS colaboramos estrechamente con el equipo de podólogos PODOACTIVA (ver enlace a su página web) para los estudios del apoyo y la confección de soportes plantares (plantillas) que pueden resultar de suma utilidad como tratamiento conservador del dolor del antepié (metatarsalgia) o como complemento a la intervención quirúrgica.
Las férulas tienen como objetivo oponerse a la desviación hacia fuera del dedo gordo, y las plantillas aliviar el dolor del apoyo redistribuyendo la carga del pie. Sin embargo, en muchos casos la deformidad y el dolor progresan a pesar de todo y llegan a proporcionar una mala calidad de vida. Es el momento de plantearse una vueltecita por el quirófano.
¿Cuál es la técnica operatoria más adecuada?
Es una pregunta difícil de contestar. En la literatura médica se han descrito cientos (se dice pronto) de procedimientos quirúrgicos para corregir un pie con juanetes dolorosos, lo que demuestra que ninguno
de ellos es el mejor sin discusión. Por si fuera poco, la operación de juanetes arrastra una inmerecida fama muy arraigada en la mitología popular, la de ser muy dolorosa. Tampoco es cierto. Hoy en día, con los fármacos de que disponemos, una intervención sólo será dolorosa cuando no se esté tratando adecuadamente el dolor. Para empezar a hablar de este controvertido tema es preciso aclarar que el tratamiento quirúrgico del hallux valgus y de su posible metatarsalgia asociada debe ser competencia exclusiva del especialista en Cirugía Ortopédica y Traumatología, por formación y titulación. Dicho esto, les hablaré de la que es en mi opinión la mejor técnica quirúrgica disponible en estos momentos: la cirugía percutánea del antepie (CPA).
¿Qué es la cirugía percutánea del antepié (CPA)?
La «C» de CPA es la inicial de Cirugía. Lo que significa que los médicos especialistas en Cirugía Ortopédica y Traumatología son los únicos profesionales capacitados técnica y legalmente para realizar este tipo de intervenciones, habitualmente realizadas por expertos superespecializados con dilatada experiencia, como son los doctores Mª Victoria Martínez Galarreta y Jorge Martínez-Íñiguez del equipo ARTROS.
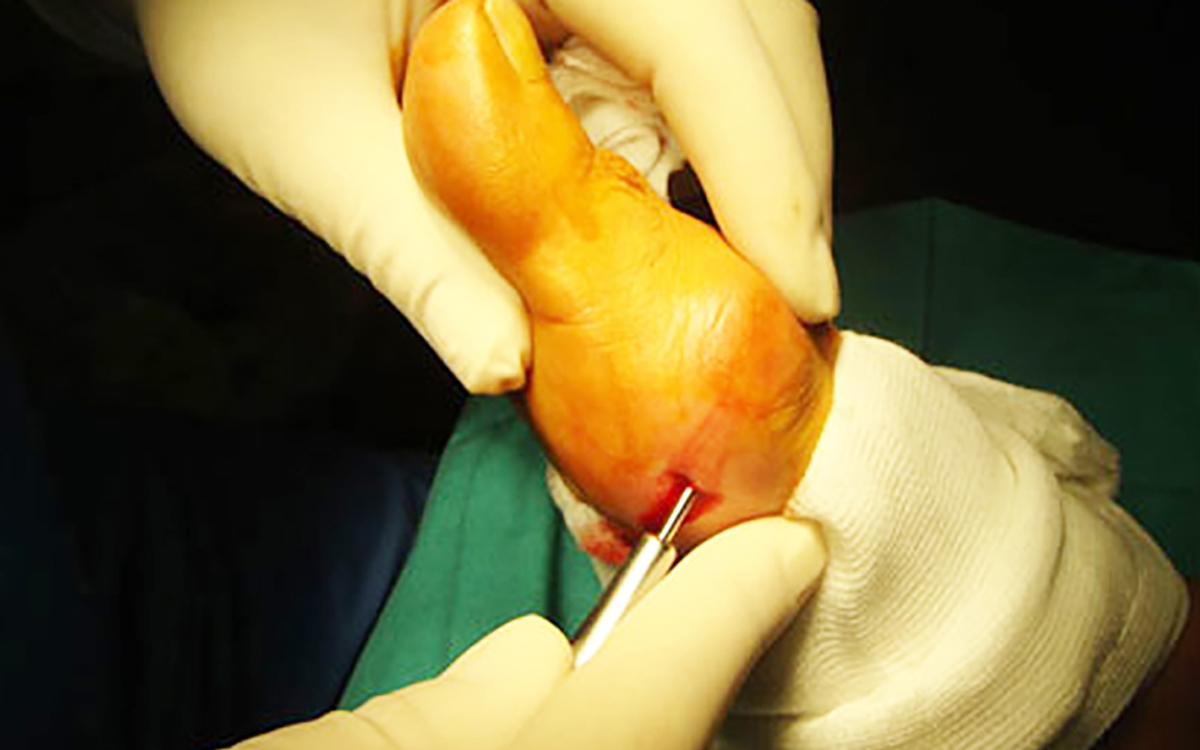
La «P» de CPA es la inicial de percutánea, es decir, «atravesando la piel» sin abrirla. La tendencia actual de cualquier modalidad de cirugía es el abordaje mínimamente invasivo o, dicho llanamente, abriendo lo menos posible. El viejo proverbio quirúrgico “a grandes cirujanos, grandes incisiones” ha pasado a la historia y hoy en día se procura realizar los cortes en la piel más pequeñas que permitan solucionar el problema con la misma eficacia y seguridad. Las razones son obvias: menos agresión a los tejidos, menos sangrado, menos tiempo quirúrgico, menos riesgo de infección, recuperación más rápida y muchas ventajas más. Pues bien, la cirugía de los juanetes también ha avanzado en esta dirección y hoy en día pueden corregirse mediante de incisiones de unos milímetros a través de las cuales se realizan todos los gestos quirúrgicos necesarios (limado del juanete, cortes óseos y tendinosos, etc) sin las grandes aperturas de otros tiempos. La técnica, popular pero inexactamente conocida como “con láser”, exige una cuidadosa evaluación preoperatoria, tanto clínica como radiográfica, se realiza bajo anestesia local y permite al paciente abandonar el quirófano caminando con un vendaje (tan importante casi como la propia intervención) y calzado especiales en dirección a su casa, con un tratamiento que evitará el dolor postoperatorio. Gracias a la cirugía percutánea, en fin, puede afirmarse que los días de la mala fama de la operación de juanetes están contados.
Finalmente, la «A» es la inicial de Ambulatoria, modalidad de cirugía que se caracteriza por evitar la hospitalización o ingreso del paciente, quien acude al quirófano momentos antes de la intervención y regresa a su domicilio poco después, con lo que su estancia en el centro se limita a unas pocas horas.
¿Es cierto que la cirugía de los juanetes «es muy dolorosa»?
Refiriéndonos no sólo a ésta sino a cualquier tipo de intervención quirúrgica, con la cantidad y calidad de analgésicos (calmantes) de que disponemos hoy en día podemos afirmar que no hay lesión, enfermedad ni intervención dolorosa sino con una tratamiento del dolor insuficiente. Por lo que a la cirugía del hallux valgus se refiere, la intervención es totalmente indolora gracias a las técnicas de anestesia regional utilizadas, y con una pauta analgésica apropiada el período postoperatorio tampoco debe resultar doloroso en absoluto.
¿Cómo se desarrolla el proceso del tratamiento por CPA?
El tratamiento se desarrolla en tres fases: preoperatoria, operatoria y postoperatoria.
- Fase preoperatoria: en la consulta, el cirujano realiza una exploración clínica y radiográfica del pie para efectuar un balance de las deformidades y una evaluación del dolor que permitirán indicar los procedimientos quirúrgicos más adecuados para cada pie en concreto, dado que se trata de una patología muy individual. Dado que la intervención se realiza bajo anestesia local no se precisa evaluación preanestésica ni estudio preoperatorio.
- Fase operatoria: a la hora fijada el paciente acude directamente al área quirúrgica, donde se le facilita la vestimenta quirúrgica (gorro, bata y calzas) que permiten el acceso a la sala de operaciones, donde se permeabiliza una vía venosa en el codo para la administración de fármacos. El propio cirujano aplica la anestesia bloqueando los nervios del pie con inyecciones de anestésico local. La intervención se realiza a través de mínimas incisiones gracias a un instrumental específico, bajo continuo control de imagen radiográfica en un fluoroscopio.
- Fase postoperatoria: finalizada la intervención el cirujano coloca un vendaje especial de suma importancia para mantener las correcciones obtenidas con la intervención y tras calzar un zapato postquirúrgico, el paciente abandona el quirófano por su propio. Tras un período de observación habitualmente breve en un sillón de cirugía ambulatoria, el paciente recibe el informe de alta y regresa a su domicilio con el tratamiento para el dolor y las indicaciones necesarias hasta la revisión en consulta.
Otros servicios
Cirugía Endoscópica
Terapia regenerativa “factores de crecimiento”
Síndrome del túnel carpiano